A Endometriose é uma doença frequentemente dolorosa em que o tecido semelhante ao tecido que normalmente reveste o interior do útero – o endométrio – cresce fora do útero. A endometriose envolve mais comumente os ovários, as trompas uterinas e o tecido que reveste a pelve. Dificilmente o tecido endometrial pode se espalhar além dos órgãos pélvicos.
A Endometriose é uma doença bastante comum nas mulheres e que costuma gerar diversas dúvidas.
- Quais são os sintomas?
- Como saber se estou com Endometriose?
- Quando ir ao médico?
- Em qual idade ela costuma aparecer?
- Quais as possíveis causas e fatores de risco da doença?
- E as consequências e riscos?
- Como é feito o diagnóstico e quais são as opções de tratamento?
- Precisa de cirurgia?
Para esclarecer a todas essas dúvidas e demais questões que envolvem a Endometriose da melhor forma possível, a Dra. Nubia, médica da Clínica Viver de Imagens Médicas, preparou um vídeo especial para você sobre o assunto.
Assista abaixo e acompanhe o artigo completo logo em seguida para mais informações.
Possui mais dúvidas? Coloque nos comentários ao final deste artigo!
O que é Endometriose?
A Endometriose é uma doença caracterizada pela presença de tecido endometrial (endométrio) fora da cavidade uterina. Com isso, fragmentos desse tecido podem ser encontrados nos ovários, trompas, ligamentos, intestino e bexiga, sendo uma situação anormal no corpo da mulher.
Mesmo assim, o endométrio cresce normalmente todos os meses para se preparar para implantar um óvulo fecundado. Quando a fecundação não ocorre, o tecido endometrial se descama e é expelido com a menstruação.
Nesse processo, por conta da doença, a mulher costuma apresentar alguns sintomas e pode sofrer com algumas consequências, como verá mais à frente.
Tipos de Endometriose
Existem diversos tipos de endometriose, classificados de acordo com aspectos como intensidade e localização da doença.
Endometriose Superficial (ou Endometriose Peritoneal Superficial)
É o tipo de endometriose mais comum e menos grave, que penetra até 0,5 cm no órgão ou estrutura afetada. Apesar disso, também pode gerar dores intensas na mulher. Atinge órgãos como intestino, ovários, tubas uterinas, ureter, bexiga e o próprio útero.
Endometriose Moderada (ou Endometriose Ovariana)
Neste tipo de endometriose, ocorre a formação de cistos com conteúdo sanguinolento nos ovários. Geralmente a paciente refere dor discreta, mas a sua importância está relacionada à infertilidade. Seu diagnóstico geralmente é feito pela laparoscopia, já que não ocasiona alterações anatômicas importantes nos órgãos acometidos.
Endometriose Profunda (ou Endometriose Infiltrativa)
É o tipo de endometriose que penetra mais que 0,5 cm no órgão ou estrutura. Pode atingir vários órgãos, como: útero, espaço retrouterino, ovários, ligamentos útero-sacros , ligamentos para-uterinos, retossigmoide, bexiga, ureteres e vagina. Pode causar dores pélvicas intensas, dor à relação sexual, cólicas menstruais fortes, fluxo menstrual abundante e com coágulos, e dor ao urinar ou evacuar.
Endometriose de Septo Reto-Vaginal
Atinge a região entre a vagina e o reto, denominada septo reto-vaginal. Por isso, costuma gerar grande desconforto e dor na mulher durante a relação sexual.
Endometriose de Parede (ou Endometriose Umbilical)
Atinge a parede abdominal próxima ao umbigo, geralmente ao redor da cicatriz de cesariana, e tende a gerar dores intensas nessa região durante o ciclo menstrual.
Endometriose Pulmonar
Um dos tipos mais raros de endometriose, atingindo os pulmões. É rara e pode causar sintomas como tosse com sangue, durante a menstruação.
Dentre todas essas classificações principais, o tipo de endometriose considerado mais grave é a Endometriose Profunda, devido à intensidade dos sintomas e ao maior risco de provocar infertilidade na mulher.
Leia também:
Quais exames você deve fazer para prevenir o Câncer do Colo do Útero? Veja aqui.
Como a doença se manifesta
Sabe-se que há uma alta prevalência, 90% das vezes, em mulheres com dor pélvica, cólicas menstruais intensas ou com problema de infertilidade.
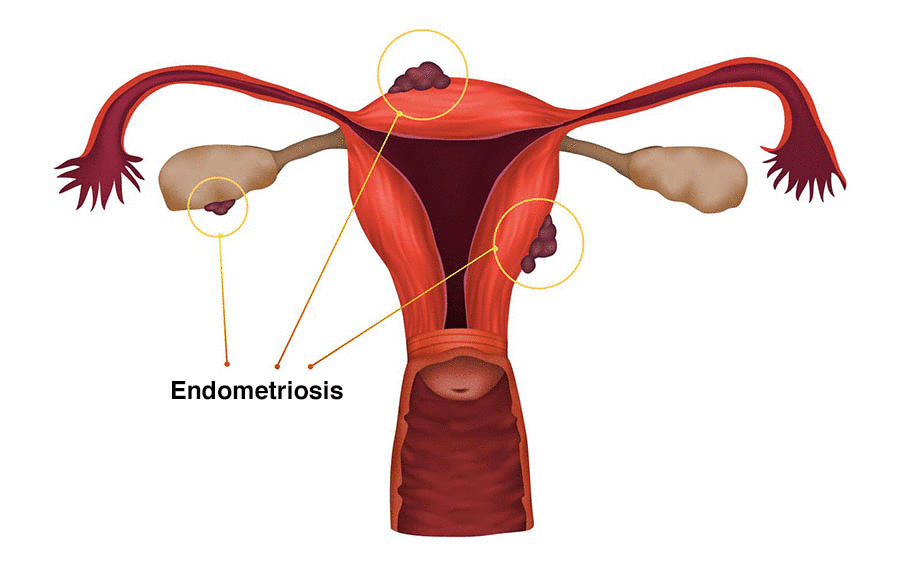
Os exames de imagem mostram lesões avermelhadas, que sangram durante o ciclo menstrual, e que, com isso podem formar aderências, isto é, pontes fibróticas que colam um órgão ao outro. Quando essas pontes de fibras se localizam nas trompas, podem causar obstruções e infertilidade.
Estágios da Endometriose
De acordo com a American Society of Reproductive Medicine – ASRM (ou, em português, Sociedade Americana de Medicina Reprodutiva), existem 4 estágios principais da endometriose, ordenados de acordo com o tamanho, profundidade, localização e gravidade das lesões.
- Primeiro estágio (mínimo): quando as lesões ainda são poucas, pequenas, superficiais e isoladas;
- Segundo estágio (leve): quando as lesões ainda são pequenas, mas em maior número e menos superficiais;
- Terceiro estágio (moderado): quando existem várias lesões de endometriose, profundas, além da presença de cistos pequenos nos ovários e aderências (bandas mais grossas de tecido cicatricial);
- Quarto estágio (grave): quando as lesões são diversas, profundas, além da presença grandes cistos nos ovários e aderências mais espessas.
Deve-se ressaltar que nem sempre a endometriose é progressiva e evolui de um estágio para o outro. As lesões podem permanecer iguais, sem nenhum alteração, durante muito tempo.
Causas da Endometriose
Não existe uma causa certa para ao desenvolvimento da Endometriose. Mas existem duas hipóteses que podem explicar o surgimento da doença:
- 1ª Hipótese: menstruação retrógrada, condição em que uma parte do sangue menstrual volta pelas trompas, caindo na cavidade abdominal e se implantando nos órgãos pélvicos.
- 2ª Hipótese: teoria imunológica, em que as células de defesa, ao invés de removerem as células endometriais, parecem estimular o seu desenvolvimento.
E o mais provável é que essas duas teorias se complementem. Considera-se, também, a probabilidade de a Endometriose começar logo após a menarca, para manifestar sintomas apenas por volta dos 30 anos.
Fatores de Risco da Endometriose
Os principais fatores de risco para o desenvolvimento da Endometriose são:
- Histórico familiar;
- Nuliparidade (mulheres que não tiveram filhos);
- Parto do primeiro filho após os 35 anos;
- Ciclos menstruais curtos (menores que 27 dias);
- Baixos índices de massa corporal;
- Malformações uterinas, como útero bicorno ou didelfo;
- Ter passado por procedimentos como conização ou cauterização do colo uterino;
- Mulheres da etnia branca e asiática.
Leia também:
Exames que mulheres na faixa dos 30 anos devem realizar em seu check up
Sintomas da endometriose
Os principais sintomas da Endometriose são:
- Cólica menstrual intensa;
- Dor pélvica crônica;
- Dor durante a relação sexual;
- Infertilidade causada tanto por aderência quanto por fatores imunológicos;
- Dor ao urinar.
- Sangue na urina ou obstrução urinária;
- Dor e distensão abdominal;
- Diarreia ou prisão de ventre;
- Náuseas e vômitos na Endometriose intestinal;
- Fluxo menstrual intenso, com coágulos e cólicas.
É interessante sabermos que a gravidade da doença nem sempre está relacionada à dor. Pacientes com Endometriose Profunda podem sentir pouca ou nenhuma dor.
Diagnóstico da Endometriose
O diagnóstico da Endometriose pode ser feito por meio do exame físico e por exames complementares, como:
- Análise da dosagem de Ca 125 no sangue, que tende a estar aumentada.
- Ultrassonografia transvaginal, que detecta cistos endometrióticos e a Endometriose uterina.
- Ultrassonografia transvaginal com preparo intestinal, que permite a detecção, com alta sensibilidade, de focos endometrióticos no retossigmoide, ligamentos, espaço entre o útero e a bexiga, entre a vagina e o reto, na vagina, ureteres, mapeando a extensão da doença. É superior à ressonância na detecção de focos endometrióticos no intestino.
- Ressonância Magnética, que detecta com grande precisão os focos endometrióticos, sendo superior a ecografia na detecção de endometriose no assoalho pélvico.
- Laparoscopia, o método considerado padrão ouro para o diagnóstico da Endometriose, que examina e permite a retirada dos focos endometrióticos. Esse procedimento contempla a introdução de uma cânula óptica e pinças cirúrgicas em pequenos cortes feitos no abdômen, sob anestesia.
Leia também:
Mapeamento de endometriose: o melhor exame para o diagnóstico
Tratamento da Endometriose
- Anticoncepcionais de uso contínuo, que bloqueiam o ciclo menstrual.
- O DIU de Mirena indicado para tratamento da dor pélvica e das cólicas menstruais.
- Análogos do GNRH (hormônio liberador de gonadotropina), que produzem uma menopausa medicamentosa. Têm como inconveniente poder causar osteoporose, se utilizados por mais de 6 meses.
A cirurgia está indicada quando os sintomas são graves, incapacitantes ou não atenuam com tratamento medicamentoso. A laparoscopia permite a remoção de aderências e retirada ou cauterização dos implantes, restaurando a anatomia pélvica.
Riscos e possíveis consequências da Endometriose não tratada
Se não tratada, a Endometriose pode evoluir e impactar diretamente na saúde da mulher. Em alguns casos, a doença pode progredir e obstruir/danificar canais importantes para o funcionamento do organismo (como ureteres, tubas uterinas), além do risco de infertilidade nos quadros mais graves.

Por isso, buscar por atendimento médico e tratamento para Endometriose é fundamental para minimizar possíveis impactos mais sérios da doença na saúde da mulher.
Endometriose tem cura?
Quando diagnosticada no início e tratada adequadamente, a endometriose possui grandes chances de cura, pois as lesões ainda são superficiais. Em casos mais graves, a cirurgia pode solucionar por completo o problema.
Porém, quando não é possível curar a Endometriose, o tratamento ajuda a controlar os sintomas intensos e a promover uma melhor qualidade de vida para a paciente.
Além disso, a fertilidade da mulher também pode ser restaurada quando a doença é tratada.
Quais os cuidados para quem tem Endometriose?
Para quem tem endometriose, o principal cuidado é adotar um estilo de vida mais saudável, com prática regular de atividades físicas e uma alimentação mais adequada. Tais hábitos ajudam a combater os sintomas e a inflamação causada pela endometriose, evitando que o quadro se agrave.
Recomenda-se, por exemplo, praticar exercícios aeróbicos, como caminhada, bicicleta e corrida, entre 3 e 4 vezes na semana, durante 30 a 40 minutos.
Além disso, cuidar da alimentação também é importante. É indicado incluir alimentos com ação anti-inflamatória (frutas, verduras, cereais integrais, alimentos ricos em ômega-3) e evitar aqueles que geram a reação contrária (carne vermelha, leite e derivados, embutidos, frituras, açúcares).
Para pacientes com quadro de estresse ou ansiedade, ou ainda pacientes que desejam engravidar, também é recomendado um acompanhamento psicológico.
Quem tem Endometriose pode engravidar?
Pacientes com endometriose podem engravidar. Porém, é recomendado comunicar o desejo ao médico para que se possa pensar em alternativas que facilitem a gravidez, já que a endometriose tende a dificultá-la.
Quem tem Endometriose menstrua?
Sim, mulheres com endometriose menstruam. Porém, podem haver alterações no ciclo menstrual, como fluxos mais intensos e em maiores quantidades, cólicas fortes, menstruação prolongada por mais tempo que o comum, sangue com aspecto coagulado e mais escuro.
Tais alterações, se ocorrerem, devem ser comunicadas ao ginecologista.
O que fazer para aliviar a dor da Endometriose?
Praticar exercícios leves (caminhada, ioga, pilates), incluir alimentos ricos em ômega-3 (como castanhas, salmão, linhaça) e aplicar compressas de água quente na região abdominal são algumas das ações que ajudam a aliviar a dor da endometriose.
Além disso, também pode-se utilizar uma medicação analgésica e anti-inflamatória para minimizar os desconfortos, desde que recomendada e orientada por um médico.
Resumo
Neste artigo, para esclarecer as principais dúvidas sobre a Endometriose, abordamos os seguintes pontos:
- É uma doença benigna.
- É considerada uma doença crônica, isto é, sem cura definitiva, mas passível de ser controlada.
- Tem na ultrassonografia (US) transvaginal o primeiro exame a ser feito.
- A ultrassonografia transvaginal com preparo intestinal é o melhor método para diagnóstico de endometriose intestinal.
- A Ressonância Magnética é o exame que melhor detecta endometriose no assoalho pélvico.
- Tem na laparoscopia como o melhor método para diagnóstico e tratamento.
- Nem sempre leva a paciente à infertilidade. Cerca de 50% das mulheres com Endometriose podem engravidar sem tratamento.
Se você apresenta ou conhece alguém que apresenta os sintomas que foram mencionados, procure um atendimento médico para esclarecer qualquer suspeita. Confirme com um ginecologista qual o exame de imagem mais indicado para o caso específico, a fim de se obter um diagnóstico mais preciso.
Para saber mais sobre questões relacionadas à saúde da mulher, recomendamos que leia estes conteúdos:
- 5 cuidados básicos para a saúde da mulher
- Cisto no Ovário é Perigoso? Entenda a questão e esclareça suas dúvidas!
- O que é a Síndrome dos Ovários Micropolicísticos?
A Clínica Viver Brasília-DF
A Clínica Viver de Imagens Médicas, em Brasília (DF), tem os mais modernos aparelhos de ultrassonografia, além de profissionais experientes e preparados para cuidar de seus exames e da sua saúde. Conseguimos agendar sua consulta e exame até para o mesmo dia.
Além disso, oferecemos consultas nas especialidades de Endocrinologia, Ginecologia, Obstetrícia e Mastologia, de acordo com a sua necessidade.
Se você está em Brasília (DF), estamos à sua disposição. Será um prazer cuidar da sua saúde. Entre em contato conosco por aqui.
Também possuímos um Canal no YouTube onde publicamos informações importantes sobre saúde. Confira mais dos nossos vídeos aqui.